脳神経外科
脳神経外科
診療科の特色
脳神経外科では、開頭手術、神経内視鏡手術、血管内手術、脊椎脊髄手術などの手術対象となる疾患の診断、検査、治療を行っております。
脳神経外科の診療対象となる病気の確率は高くないですが、脳・神経症状があるときは、診察と検査によって、治療すべき病気があるかどうかの診断が必要となります。脳の病気は早期発見と予防が大切です。

脳神経外科で治療する主な病気は、脳腫瘍(下垂体腫瘍・聴神経腫瘍・髄膜腫・神経膠腫・転移性脳腫瘍)、脳血管障害(クモ膜下出血・脳出血・脳梗塞・脳動脈瘤・脳動静脈奇形)、顔面けいれん、三叉神経痛、頭部外傷(慢性硬膜下血腫・脳挫傷・急性硬膜外血腫・急性硬膜下血腫)、脊椎脊髄疾患、水頭症、感染疾患(脳膿瘍、硬膜下膿瘍)などです。
当科は自治医科大学脳神経外科の連携施設です。
外来や手術で下記医療機関のご協力を得ております。
- 自治医科大学附属病院脳神経外科(川合謙介教授)
- 自治医科大学附属さいたま医療センター脳神経外科(草鹿元教授)
- 国際医療福祉大学病院脳神経外科(山口崇教授)
具体的な脳神経症状の例
- 手足の症状:左右どちらかの足の力が入らず歩けない。手の力がはいらず、字が書けない。
- 顔に関係ある症状:食事をすると顔や口の中が痛い、食べ物が口の片側からもれる、目が開きにくい、物が二重に見え片目をつぶると一つになる、物が見えにくいが眼科では問題ないと言われた、視野の一部が欠ける。ろれつがまわらない。言葉が話せない。
- 頭痛:朝から頭痛がして嘔気があり食欲もない。肩凝りや首の凝りもなく、腹痛や下痢、発熱などの症状もない。力は入るがバランスが悪く、嘔気などがある。
具体的疾患の説明
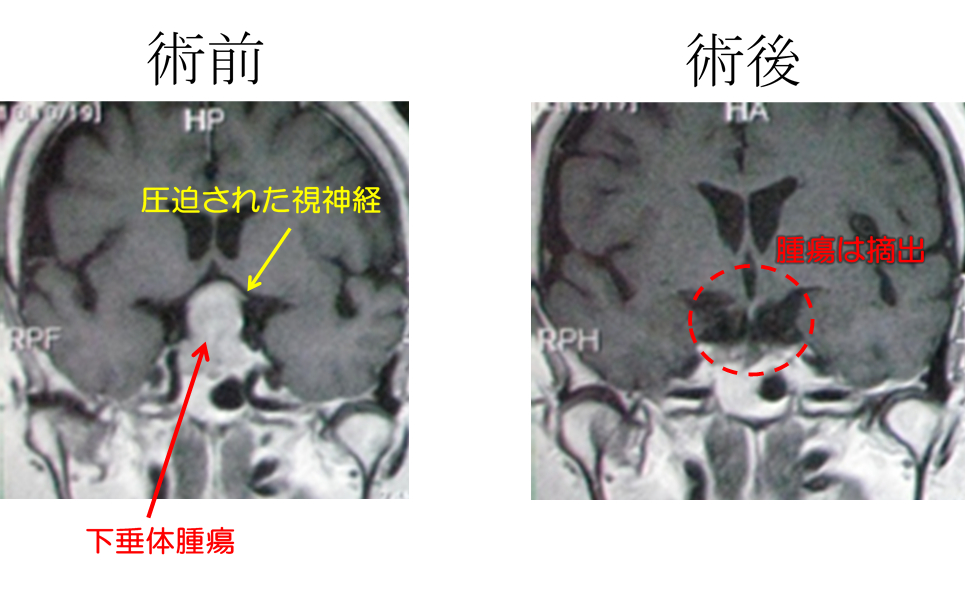
1:下垂体腫瘍
下垂体腫瘍:専用の内視鏡を使って、両側の鼻から手術ができます。必要に応じて、視神経や外眼筋の機能モニターを行い、超音波内視鏡によるエコーモニターにより、残存腫瘍の確認や、頸動脈の位置確認を行い、頭蓋内の脳脊髄液ができるだけ漏れ出さないように、腫瘍を安全確実に摘出します。髄液漏が生じた場合には、必要に応じて粘膜弁などによりトルコ鞍底部を固定して髄液漏を閉鎖します。
手術適応症状は、①腫瘍の視神経圧迫による視力低下や視野障害、② 腫瘍による下垂体圧迫により下垂体機能不全(GH産生低下による小人症など)、③ ホルモン産生腫瘍によりホルモンの過剰分泌(末端肥大症、クッシング病など)などです。

Ishikawa M, et al. Endoscopic ultrasound imaging with high flow mode for endonasal transsphenoidal pituitary surgery. J Clin Neurosci. 2021;89:329-335.
Ishikawa M, Tanaka Y, Watanabe E. Endonasal ultrasonography-assisted neuroendoscipic transsphenoidal surgery. Acta Neurochir (Wien) 157:863-868, 2015.
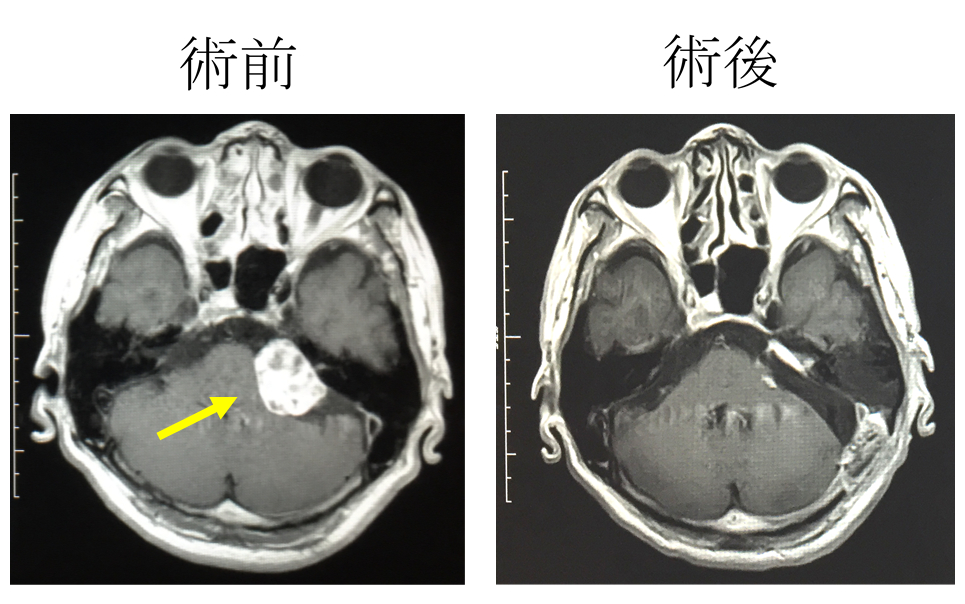
2:聴神経腫瘍
聴神経腫瘍:頭蓋内の聴神経から良性腫瘍が発生します。改善しない聴力障害の精査で発見されることも多く、バランスが悪くなって歩行障害が出現します。
聴神経のすぐ近くにある顔面神経に摘出時の障害が加わると顔面麻痺になってしまうため、当院では術中持続顔面筋電図モニターと顔面神経同定モニターを同時に行い、術後の顔面麻痺がでないように腫瘍の摘出を行います。
術前に聴力が残っている場合は、術中に聴神経モニターを行いながら、聴力温存をめざします。

Ishikawa M, Kusaka G, et al. Cochlear Nerve Action Potential Monitoring for Preserving Function of an Unseen Cochlear Nerve in Vestibular Schwannoma Surgery. World Neurosurg. 2017;106:1057.e1-1057.e7.
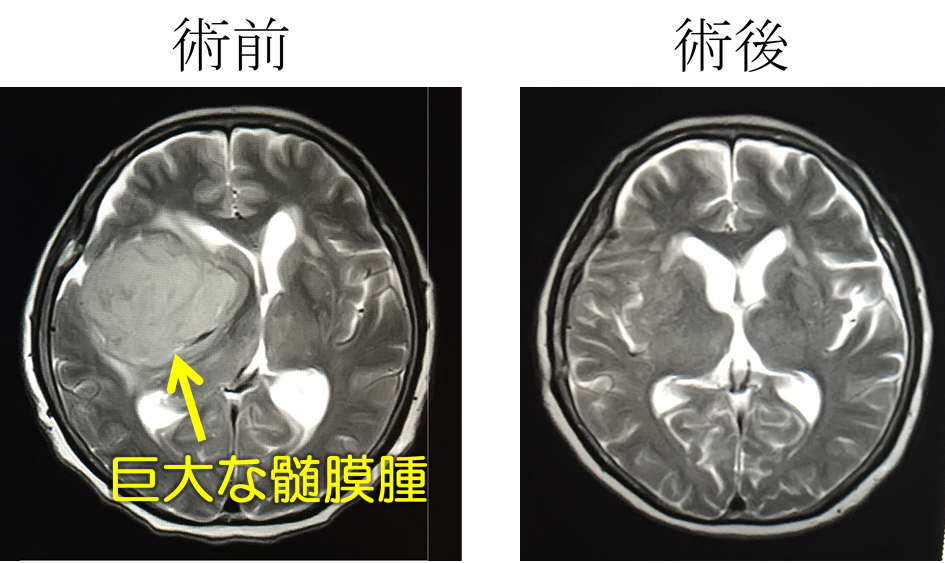
3:髄膜腫
髄膜腫:脳を取り囲む髄膜から発生する良性腫瘍で、脳の圧迫による頭痛・運動麻痺などの神経症状がでると、手術が必要です。術中ナビゲーションや術中電気生理モニターを行い、術前に神経症状がある場合には、できるだけ軽減するように、また、術後新たな神経症状がでないように工夫をしながら腫瘍摘出をおこないます。

Ishikawa M, Kusaka G, et al. Ultrasonography Monitoring with Superb Microvascular Imaging Technique in Brain Tumor Surgery. World Neurosurg. 2017 97:749.e11-749.e20.
4:悪性神経膠腫
悪性神経膠腫:代表的悪性脳腫瘍の一つで、術後神経症状が出ないように、手術用ナビゲーションシステムを使用して腫瘍の位置を確認しながら、電気生理学的モニターにより脳機能を確認しながら、開頭腫瘍摘出術を進めます。
術後は、化学療法や放射線治療を行いますが、再発早期には、最新の治療である高精度定位放射線治療を放射線治療医と協力して施行します。腫瘍再発時にも追加治療ができるように、治療計画を検討します。
Ishikawa M, et al. Neurosurgical intraoperative ultrasonography using contrast enhanced superb microvascular imaging -vessel density and appearance time of the contrast agent. Br J Neurosurg 2020; 10:1-10.
5:転移性脳腫瘍
転移性脳腫瘍:肺がん脳転移や乳がん脳転移の頻度が高いですが、様々のがんの脳転移の治療を行います。他の脳腫瘍と同様に、手術ナビゲーション、電気生理学的モニターを行って、脳浮腫や神経症状の原因になっている腫瘍を摘出し、多発腫瘍の場合は、術後の放射線治療を行います。悪性脳腫瘍の治療と同様に、高精度定位放射線治療を行って、脳腫瘍をコントロールし、さらに再発時には再照射を検討しますので、外来でフォローMR検査を行います。
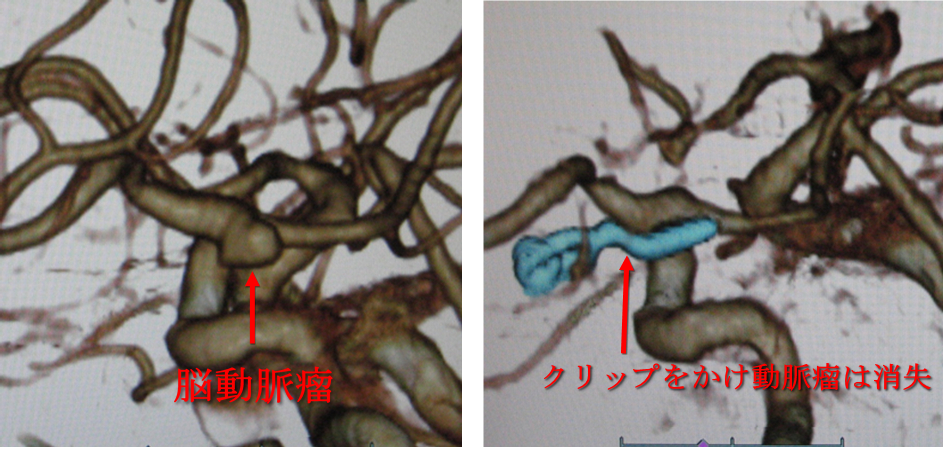
6:くも膜下出血
クモ膜下出血の主な原因は、脳動脈瘤の破裂です。3DCTアンギオや脳血管撮影により術前診断を行い、脳動脈瘤クリッピング手術、または、血管内手術を行って、脳動脈瘤破裂の再発を予防します。未破裂脳動脈瘤が発見された場合にも、ご本人やご家族とよく相談して、破裂予防のクリッピング手術や血管内手術を検討しています。
開頭クリッピング手術では、脳神経機能モニターとして、運動誘発電位による筋電図モニターにより脳神経機能が低下しないようにモニターし、ICG蛍光血管造影により動脈瘤クリッピン後も主幹動脈や穿通枝の血流が保たれていることを確認します。

7:脳出血
脳出血:出血の大きさによっては、開頭血腫除去術や内視鏡による血腫除去術を施行します。出血部位、大きさ、その時の内服など、総合的に治療効果が得られる場合に、手術を行っております。出血の量が多く命にかかわる場合には、救命のための手術を行います。それほど出血量も多くない場合でも、血腫を除去することで機能の改善につながり、リハビリを早期に行え、廃用症候群を避けることができる場合には、手術を検討します。
Naritaka H, Ishikawa M, et al. Ultrasonographic superb microvascular imaging for emergency surgery of intracerebral hemorrhage. J Clin Neurosci 2020;75:206-209.
8:脳梗塞
脳梗塞とは、脳梗塞の原因である動脈硬化により、脳血管がつまったり細くなると、脳への血流が低下して、半身麻痺や言語障害がおこり、脳梗塞となります。脳神経外科での治療は、脳梗塞を発症してからの急性期治療と、脳梗塞発症を予防するための血行再建術があります。
- 急性期治療:頸動脈や中大脳動脈など、太い脳血管に血栓が詰まって発症した場合、血栓溶解療法や血管内手術による血栓摘出術の適応になります。
- 慢性期治療:頸動脈狭窄に対して、内膜剥離術(CEA)や血管内ステント留置術(CAS)を行います。
2-1.内膜剥離術では、狭窄部の肥厚した内膜やプラークを取り除き、血管を太くして脳血流を改善します。
内膜剥離術(CEA)を行うか、頸動脈ステント(CAS)を行うかは、症例毎のデータにより決定します。脳卒中ガイドラインに沿って治療を行っております。
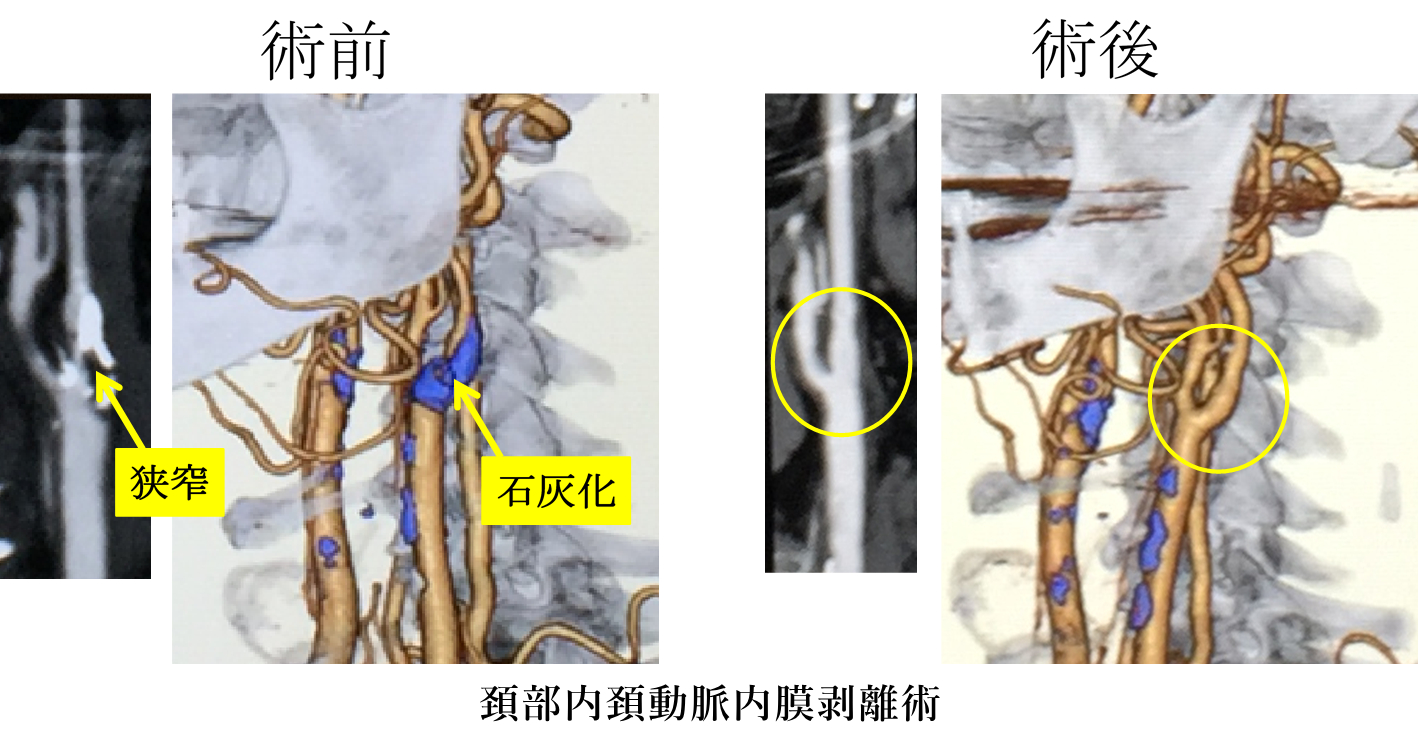

2-2.血管内手術では、頸部血管狭窄部にステントを留置して血管を拡張させます。
2-3.浅側頭動脈―中大脳動脈吻合術:内頚動脈や中大脳動脈の閉塞や狭窄している場合、再発してしまうと重症脳梗塞となる可能性があり、血管吻合術により血流をふやして低下した脳循環予備能を回復させ、再発を予防します。脳血流SPECT検査、高次脳機能検査などを行って、病態の評価をし、手術適応があり、手術希望があれば、浅側頭動脈-中大能動脈吻合術を行います。

Ishikawa M, Kusaka G, et al. Improvement of neurovascular function and cognitive impairment after STA-MCA anastomosis. J Neurol Sci. 2017 373:201-207.
Ishikawa M, Aoki K, Kusaka G, et al. Ultrasonography monitoring with Superb Microvascular Imaging during cerebrovascular surgery. Clin Neurol Neurosurg 2024;238:108175.
9:もやもや病
もやもや病:年齢と発症のタイプ(梗塞タイプ、出血タイプ、てんかん発症タイプ)により、直接血行再建術、間接血行再建術、両者の併用などの、外科的治療の必要性を検討しております。てんかん発作に対しては、抗けいれん薬の内服を行います。脳梗塞の症状がでたことがある場合には、脳血流を改善するために、直接的血行再建術(浅側頭動脈‐中大脳動脈吻合術)と間接的血行再建術(脳表に筋肉などの血流のよい組織が接するようにして、年月をかけて血管が新生してくるようにする手術)を検討します。出血タイプのもやもや病にも直接的血行再建術を行った方が、脳出血の再発を予防すると学会でも発表され、当院での治療も患者さんごとに最適な治療を検討しています。
Ishikawa M, et al. Intralateral and Perilateral Ventricular Arteries on Original Axial Magnetic Resonance Angiography in Adult Moyamoya Disease. Eur Neurol. 2021;84:119-123.
10:片側顔面けいれん
-
片側顔面けいれん:顔面の片側にけいれんが生じる病気です。片側の目の周囲から始まって、年月をかけて、次第に口の方へ広がり、顔面半分に広がります。主な治療は、1)ボトックス注射、2)顔面神経を拍動性に刺激している頭蓋内の責任血管を移動させて、顔面神経の刺激を解除する手術があります。
頭部MRI検査や筋電図検査を行って確定診断いたします。
- けいれんの特徴
左右の片側だけの顔面の筋肉がぴくぴくけいれんをおこす病気です。目の周囲からはじまり、数ヶ月から数年経過して、同側の口のまわりなど顔の下の方の筋肉へとひろがってゆきます。ひどくなると目を閉じてしまうようになることもあります。緊張した時や、寝不足のときなどは、けいれんが増強傾向となります。原因は頭蓋内の小脳橋角部というところで顔面神経を動脈が拍動性に圧迫刺激することです。
Ishikawa M, et al. Delayed resolution of residual hemifacial spasm after microvascular decompression operations. Neurosurgery 49:847-854, 2001.
- 手術治療
神経血管減圧術を行います。けいれん側の耳の後ろを切開し、脳神経外科手術用顕微鏡を使用して、専用テフロン片により顔面神経を圧迫している動脈を移動させ、動脈による顔面神経の圧迫を解除します。圧迫部位の確認として、ハイビジョン内視鏡での観察し、確実な減圧の目安として、筋電図モニターを行い、手術操作のめやすにします。
この内視鏡による観察と筋電図モニター下に減圧することで、顔面けいれんの治癒率を100%に近づけております。
術後経過は、すぐにけいれんが消失する人と少しずつけいれんが消失してゆく人と、ほぼ50%ずつに分かれます。少しずつ痙攣が消失する人も、術前よりも痙攣が軽減して、消失します。
術後、まれに顔面麻痺を生ずることがあり、原因不明ですが、内服治療により、少しずつ回復してきます。
Ishikawa M, Tanaka Y, Watanabe E. Microvascular decompression under neuroendoscopic view in hemifacial spasm: rostral-type compression and perforator-type compression. Acta Neurochir (Wien) 157:329-332, 2015.
- ボトックス治療
高齢者や全身合併症のために、全身麻酔や術後合併症のリスクが高く、神経血管減圧術が困難な場合、また、手術以外の治療を考えられる患者さんに対して、症状を少しでも軽減する目的でボトックス注射を顔面に細い針で行います。薬が少ないとけいれんが消失する効果が少なく、薬が多いと軽い顔面筋麻痺となる危険はありますが、次第に注射の量を調整してゆくことで、けいれんを軽度の状態に安定させることができます。約3-6ヶ月でその効果が消失してきますので、再治療が必要となります。
Ishikawa M, Kusaka G, Shinoda S, et al. Treatment with botulinum toxin improves the hyperexcitability of the facial motoneuron in patients with hemifacial spasm. Neurol Res 32:656-660, 2009.
- けいれんの特徴
11:三叉神経痛
-
三叉神経痛:片側の顔面痛で、ものを食べたとき、顔を洗った時、歯を磨いたときなどに、顔面や口腔内に電撃痛、歯医者さんで虫歯の治療中に神経に触ってずきっとくる痛みです。治療は、1)テグレトールやリボトリールという内服薬と、2)三叉神経を拍動性に圧迫する正常の頭蓋内動脈を手術で異動させる治療とがあります。
三叉神経痛の特徴と治療
- 診断、原因
痛みは左右どちらかにみられ両側にみられることは通常ありません。脳腫瘍が三叉神経痛の原因となることがまれにあり、また、圧迫血管ではなく神経の癒着が原因のこともまれにあります。圧迫血管のない症例では、神経の癒着が原因で、手術により癒着をはがして神経の走行をまっすぐにすることで痛みが消失します。
- 手術治療
1)手術は、神経血管減圧術を行います。顔面痛側の耳の後方を切開開頭し、脳神経外科手術用顕微鏡を使用し、テフロン片により圧迫血管を移動し三叉神経の圧迫を取り除きます。また、神経の癒着やよじれを可能な限り、解除します。
2)術中モニター:手術合併症として、聴神経が弱いため聴力障害が出る可能性があり、手術中に、聴性脳幹反応(ABR)といって、聴力のモニターを行います。
3)術後経過観察:三叉神経痛は、手術直後から消失する患者さんが多いですが、少し痛みが残り、しばらくしてから痛みが消失する患者さんもおります。
Ishikawa M, Soma N, et al. Straightening the trigeminal nerve axis by complete dissection of arachnoidal adhesion and its neuroendoscopic confirmation for trigeminal neuralgia without neurovascular compression. Interdisciplinary Neurosurgery: Advanced Techniques and Case Management. 2017;10:126-129.
- 診断、原因

青木 一泰 / あおき かずやす
| 所属 | 脳神経外科 部長 |
|---|---|
| 出身大学 | 筑波大学 |
| 専門分野 | 脳神経外科一般 |
| 主な資格・認定 | 日本脳神経外科学会専門医 |
| コメント | 診療科紹介文の実践を目指し日々努力します。 外来日に限らず、ご相談があれば可能な限り対応します。 |

石川 眞実 / いしかわ まみ
| 所属 | 脳神経外科 |
|---|---|
| 出身大学 | 慶應義塾大学 |
| 専門分野 | 電気生理モニター下の脳神経外科手術 (脳腫瘍、脳血管障害、神経減圧術) 内視鏡手術(下垂体腫瘍、脳内出血) 片側顔面けいれんや三叉神経痛の手術 転移性脳腫瘍や悪性脳腫瘍の摘出手術 と術後高精度定位放射線治療 |
| 主な資格・認定 | 医学博士(慶應義塾大学医学研究科) 日本脳神経外科学会 専門医・指導医 日本脳卒中学会 脳卒中専門医指導医 日本脳卒中の外科学会 技術指導医 日本内分泌学会内分泌代謝科専門医 日本臨床神経生理学会専門医指導医 (脳波・筋電図・術中モニタリング) 日本神経内視鏡学会内視鏡技術認定医 |
| 主な所属学会 | 日本脳神経外科学会、日本脳神経外科コングレス、日本脳卒中学会、日本脳卒中の外科学会、日本内分泌学会、日本臨床神経性理学会、日本神経内視鏡学会、日本神経減圧術学会、日本定位放射線治療学会、日本てんかん学会、日本微小循環学会、日本脳循環代謝学会 |
| コメント | 電気生理学的脳神経機能モニター、高画質超音波血管画像モニター、手術ナビゲーションを用いて脳神経外科手術を行います。 転移性脳腫瘍や悪性脳腫瘍治療に対し、術後の高精度定位放射線治療を加味した開頭腫瘍摘出術と再発に対する追加治療計画を工夫し、最終的治療成績の改善に努めます。 下垂体腫瘍は、内視鏡超音波術中モニターを行い、内視鏡下経鼻腫瘍摘出術を行います。 片側顔面けいれんや特徴的顔面痛を呈する三叉神経痛の手術も、内視鏡や術中モニタリングを行って安全で確実に行います。 |

宮内 浩 / みやうち ひろし
| 所属 | 脳神経外科 科長 |
|---|---|
| 出身大学 | 群馬大学(1990年卒) |
| 専門分野 | 脳神経外科学/再生医療学(神経再生医学) |
| 主な資格・認定 | 再生医療認定医(日本再生医療学会) 脳神経外科専門医(日本脳神経外科学会) 細胞培養士(日本組織培養学会) 臨床培養士(日本再生医療学会) ボツリヌストキシン(Botox)療法認定医 ITB(バクロフェン持続髄注)療法認定医 |
| 主な所属学会 | 日本脳神経外科学会 日本再生医療学会 日本組織培養学会 日本分子脳神経外科学会 日本整容脳神経外科学会 日本緩和医療学会 |

高峰 裕介 / たかみね ゆうすけ
| 所属 | 脳神経外科 医長 |
|---|---|
| 出身大学 | 日本大学 |
| 専門分野 | 脳神経外科一般 |
| 主な資格・認定 | 医学博士/日本脳神経外科学会 専門医 |
| コメント | 病院理念のもと、地域の医療に貢献できるよう日々努力してまいります。 |

田中 純一 / たなか じゅんいち
| 所属 | 脳神経外科 科長 |
|---|---|
| 出身大学 | 産業医科大学 |
| 専門分野 | 脳血管障害/脳腫瘍/頭部外傷/脊椎脊髄疾患/頭蓋内圧減少症/認知症 |
| 主な資格・認定 | 日本脳神経外科学会 専門医・指導医 日本プライマリ・ケア連合学会 認定医 日本医師会 認定産業医 |
| 主な所属学会 | 日本脳神経外科学会 日本脳神経外科コングレス 日本プライマリ・ケア連合学会 日本脳卒中学会 日本脳卒中の外科学会 日本脊髄外科学会 日本脳神経血管内治療学会 日本神経内視鏡学会 認知症治療研究会 |
| コメント | 脳神経外科の守備範囲は,狭い領域のように見えて,実は医学的にも社会的にも重要な疾患を大きくカバーしています. 私は,その中の特定の病気に限ることなく,なるべく全般的に対応できることを心がけております. 当科が扱う多くの病気が急性期の疾患であり,我々は力を合わせてチームで日々対応に努めています. 頭のことが気になったら,気軽に相談にいらしてください. |
診療科
センター
Development of Community Medicine. All rights reserved.




